Позвоночник выполняет опорную функцию туловища и в то же время защищает спинной мозг. Пучки сенсорных и моторных нервов выходят из позвоночника через фораминальные каналы и идут в дальше периферические области тела. Эти нервы передают сенсорную информацию в центральную нервную систему и получают импульсы из головного мозга, что позволяет нам взаимодействовать с окружающим нас миром. Иногда, однако, функция нервов может быть нарушена и передача импульсов становится некорректной. Такие нарушения функции нервов могут, обусловлены компрессией нервного корешка на выходе из позвоночника. Корешковый синдром имеет медицинский термин «радикулопатия». Лечение корешкового синдрома (радикулопатии) обычно проводится с помощью комбинации консервативных методов, а хирургическое лечение рекомендуется лишь в крайних случаях.
Локализация
Когда появляется компрессия корешка, то возникают изменения в нервах и повреждение структуры нервов в результате сдавления в области фораминальных каналов или вблизи них. Корешковый синдром (радикулопатия) может развиться в любом отделе позвоночника, но чаще всего в поясничном и шейном отделах позвоночника. Эти два отдела наиболее восприимчивы к травме, потому что на нижнюю часть спины приходится наибольшая нагрузка веса туловища, а шейный отдел очень мобильный и постоянно находится в движении .
Причины
Как правило, импинджмент (компрессия) нервного корешка развивается в результате естественного процесса старения. По мере изнашивания позвоночника, расстояние между позвонками уменьшается, развиваются остеофиты, утолщаются связки и возникают условия для сужения фораминальных каналов, что и приводит к компрессии корешков. Основные дегенеративные изменения которые приводят к компрессии корешка :
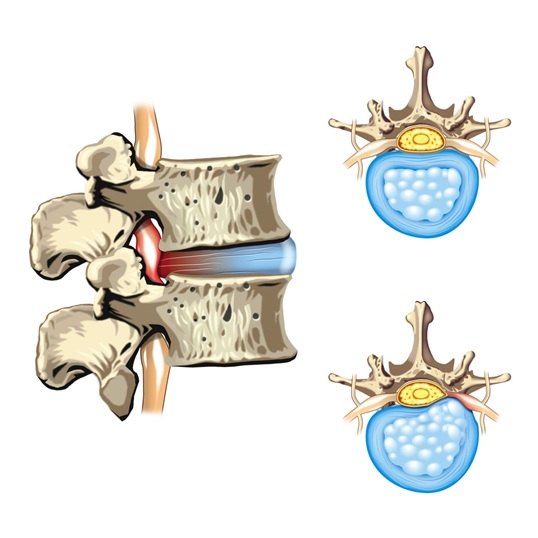
- Протрузия или грыжа межпозвонковых дисков. Выпячивание протрузии или грыжи диска приводит к компрессии близлежащих нервов, что нарушает их функцию и вызывает боль.
- Спинальный стеноз: осложнения дегенеративных заболеваний позвоночника, связанных с возрастом, могут привести к сужению позвоночного канала. Если позвоночный канал становится достаточно маленьким, то возможно развитие компрессии спинного мозга. Компрессия спинного мозга - это серьезная патология, которая может приводить к тяжелым неврологическим состояниям.
- Фораминальный стеноз: позвоночные отверстия, через которые нервы отходят от позвоночника к различным областям тела, могут сужаться и сдавливать нервные корешки, которые они обычно защищают.
Помимо инволюционных дегенеративных изменений могут быть и другие причины развития корешкового синдрома, такие как:
- Частые, неправильные движения, в том числе те, которые могут возникать при занятиях тяжелой атлетикой, деятельностью связанной с тяжелым физическим трудом или при занятиях контактными и травматичными видами спорта.
- Длительное выполнение повторяющихся движений, связанное с профессиональной деятельностью
- Генетическая предрасположенность, врожденные аномалии позвоночника или семейная история радикулопатии
- Избыточно утолщенные связки позвоночника
- Другие патологические состояния позвоночника, такие как сколиоз, остеофиты и грыжа диска
- Различные заболевания, включая диабет, инфекции или системные заболевания
- Воспаление или смещение морфологических структур позвоночника, которые могут возникнуть в результате внезапной травмы, такой как падение, авария на автомобиле, падение или спортивный инцидент
- Развитие доброкачественных или раковых опухолей в позвоночнике
- Воспаление вокруг позвоночника
- Повреждение фасеточных суставов
- Адгезия (рубцовая ткань) от предыдущей операции
- Неправильное поднятие тяжелых предметов
- Быстрое скручивание или наклон
Симптомы
Симптомы корешкового синдрома (радикулопатии) могут широко варьироваться, в зависимости от местоположения пораженного корешка и тяжести обструкции. Как правило, следующие симптомы могут свидетельствовать о наличии компрессии нервного корешка:
- Острые, жгучие или стреляющие боли и дискомфорт, которые могут возникать эпизодически или быть постоянными и иррадиировать в конечности
- Онемение, покалывание или ощущение «жжения», которые могут локализоваться в одной области или иррадиировать в руки или ноги
- Мышечная слабость в зоне иннервации корешка
- Ощущение электрического удара в конечностях или « потеря чувствительности »,
- Снижение моторных функции, которые могут стать заметными при выполнении повседневных действий, например, когда надо одеться или написать письмо
- Снижение чувствительности в области иннервации спинномозгового корешка
Симптомы поражения нервных корешков могут ухудшаться во время определенных видов деятельности, таких как сон или после физических нагрузок. Без лечения симптоматика при корешковом синдроме может с течением времени усиливаться . Своевременное лечение ( консервативное или оперативное) позволить избежать необратимого неврологического дефицита .
Если у человека появились признаки недержания мочи или работы кишечника в тандеме с болями в спине, необходимо немедленно обращаться за экстренной медицинской помощью. Эти симптомы являются показателями опасного для жизни состояния , известного как «синдром Cauda equina».
Диагностика
Корешковый синдром (радикулопатия) диагностируется на основании характерных симптомов, данных неврологического осмотра, результатах медицинской визуализации и нейрофизиологических методов диагностики.
Основные методы диагностики корешкового синдрома
- Рентгенография
- КТ (МСКТ)
- КТ миелография
- МРТ
- ЭМГ (ЭНМГ)
В тех случаях, когда необходимо исключить онкологические заболевания или воспалительные процессы в позвоночнике, возможно использование дополнительных методов исследования, таких как ПЭТ и лабораторная диагностика.
Лечение
Сложность лечения корешкового синдрома (радикулопатии) заключается в том, что при компрессии происходят изменения в структуре нервных волокон (иногда необратимые). Процесс регенерации нерва зависит от степени повреждения и для полного восстановления функции нервов может потребоваться от нескольких недель до нескольких месяцев.
Лечение корешкового синдрома направлено на снижение компрессии корешка и уменьшение отека и воспаления, что позволяет уменьшить боли и восстановить проводимость по нервам, а после купирования острой симптоматики необходимо принять меры для восстановления морфологической структуры нервов.
Методы лечения корешкового синдрома определяются исключительно на основании идентификации возможных причин, а также выделения основной причины, которая вызвала этот синдром.
Пациентам при остром корешковом синдроме назначается строгий постельный режим, пациент должен лежать исключительно на твердой поверхности.
Медикаментозное лечение:
- Анальгетики (кеторол, баралгин). Их использование позволяет устранить / уменьшить сильную боль.
- Противовоспалительные нестероидные средства (нурофен, диклофенак, мовалис). С их помощью не только уменьшается воспаление в области поврежденных нервов, но и уменьшается боль. Однако долгосрочное использование этой группы препаратов связано с рядом побочных эффектов. Использование НПВП возможно также в виде мазей, гелей (фастум гель, кетоналовая мазь), которые действуют местно, при этом уменьшаются возможные неблагоприятные эффекты.
- Мышечные релаксанты (мидокалм, сердалуд, баклофен) - препараты, предназначенные для устранения мышечных спазмов.
- Витамины группы B (например, мильгамма). Их действие связано с улучшением метаболических процессов в нервных тканях.
- Хондропротекторы - препараты для стимулирования процессов восстановления и замедления разрушения хрящевой ткани в области межпозвонковых суставов
Физиотерапия. Такие методы физиотерапии как электрофорез ,фонофорез, лазеротерапия, криотерапия помогают уменьшить отек в области компрессии корешка. Но при наличии подозрений на онкологический генез компрессии корешка физиопроцедуры противопоказаны.
Рефлексотерапия – воздействие на БАТ помогает улучшить проводимость по нервному волокну и таким образом помочь восстановить функции нервов
Массаж. Медицинские методики массажа широко применяются в лечении корешкового синдрома и оказывают эффект за счет снижения спазма и улучшения циркуляции крови в тканях.
Эпидуральные инъекции стероидов - могут достаточно быстро уменьшить отек и компрессию корешка. Наиболее эффективны трансфораминальные эпидуральные инъекции проводимые под рентгенологическим контролем, так как при этом методе препарат доставляется в переднее эпидуральное пространство.
Мануальная терапия
После купирования острого болевого синдрома можно подключать мануальные манипуляции.
Методы мануальной терапии (мобилизации) позволяют снизить боль и уменьшают симптомы на начальных стадиях лечения.
На начальном этапе реабилитации мануальные манипуляции необходимо выполнять один раз в неделю в сочетании с программой ЛФК. В дальнейшем, по мере восстановления, процедуры мануальной терапии можно проводить до 2-3 раз в неделю и они должны выполняться в сочетании с активной программой упражнений.
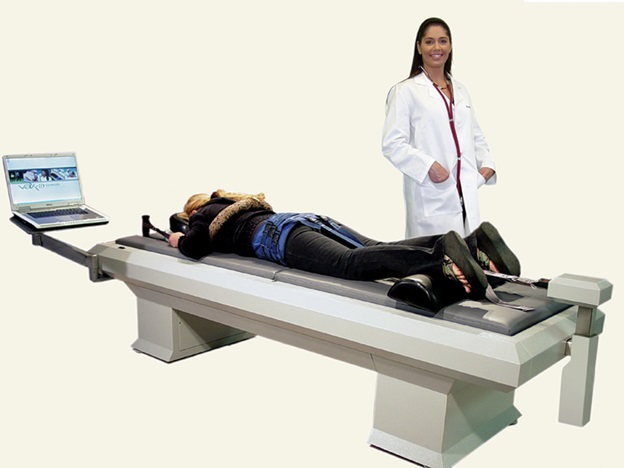
Тракционная терапия. Этот метод лечения корешкового синдрома позволяет увеличить расстояние между позвонками и уменьшить компрессию корешка .Осевая декомпрессия позвонков (VAX-D) является относительно новым техническим методом тракции и результаты применения этого метода достаточно хорошие .
ЛФК
Врач ЛФК обучает пациента правильным техникам движений (например, правильному подъему, осанке). Физические упражнения назначаются сразу после снятия острых болевых проявлений и начинаются с легкой гимнастики, к которой через некоторое время подключаются упражнениями с отягощением. Сочетание гимнастики и упражнений на тренажерах позволяет стабилизировать и усилить мышцы туловища .Объем и интенсивность физических упражнений необходимо подбирать индивидуально, в зависимости от локализации корешкового синдрома, генеза и т.д.
На этапе восстановления пациентам с корешковым синдромом (радикулопатией) необходимо в течение длительного времени продолжать занятия ЛФК, что позволит избежать рецидивов корешкового синдрома.
Такой эффект физических упражнений связан, прежде всего, с восстановлением равномерных распределений векторов нагрузок на различные структуры позвоночника. Пациенту обязательно необходимо заниматься самостоятельно в домашних условиях по индивидуальной программе .
Хирургические методы лечения
Как правило, корешковый синдром удается лечить с помощью комплекса консервативных методик. Но в тяжелых случаях ,когда есть выраженная компрессия и стойкая неврологическая симптоматика, может потребоваться оперативное лечение, задача которого провести декомпрессию корешка . Оперативное лечение может быть малоинвазивным или же с фиксацией позвонков .